飛蚊症
飛蚊症(ひぶんしょう)とは、視界にごみや虫のような浮遊物が動いているように見える症状のことをいいます。
眼球を動かすと、これらの浮遊物も一緒に動くことがあります。
静止しているときは目の動きに追従して見えます。浮遊物の形状はヒモ状やリング状のものなど大きさも様々です。
ほとんど場合は加齢による生理的変化ですが、まれに網膜剥離など重篤な疾患の前兆である場合がありますので注意が必要です。

飛蚊症の原因について
飛蚊症の原因は治療が必要でない「生理的」なものと、「病的」なものに分けられます。
1)生理的飛蚊症
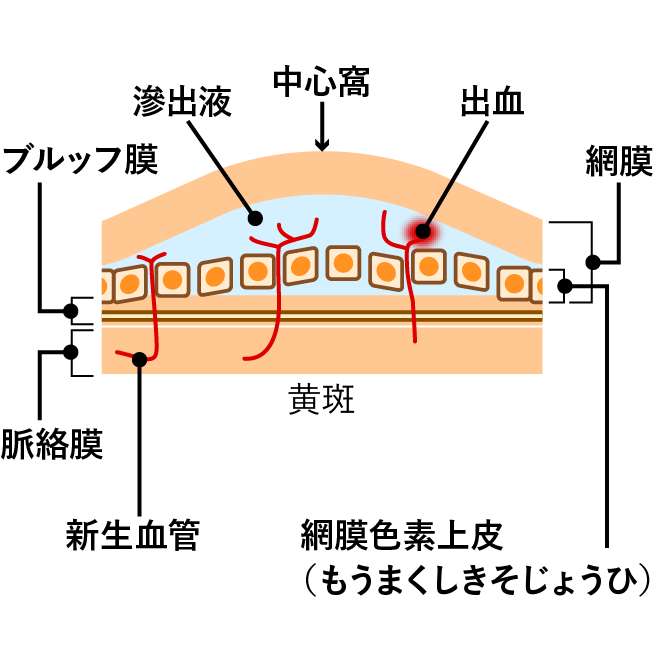
目の中は、透明なゼリー状の硝子体という物質で満たされています。若いときには透明ですが、年齢に伴い徐々に濁りが出てきます。
この濁った部分が網膜に移り、飛蚊症の症状となります。
また、さらに進行すると眼球の内壁と硝子体が離れて、線維の塊が眼球内をふわふわと浮いた状態になります。
この線維の塊は、影として認識され、黒い点のように見えることもあります。硝子体剥離自体は病気ではありませんが、合併症を引き起こすことがあるので注意が必要です。整理的な飛蚊症の場合は、特に治療の必要はありません。慣れてくると普段はその存在に気付かなくなります。
2)病的飛蚊症
飛蚊症のなかには次のような重大な目の病気の一症状であることがあります。
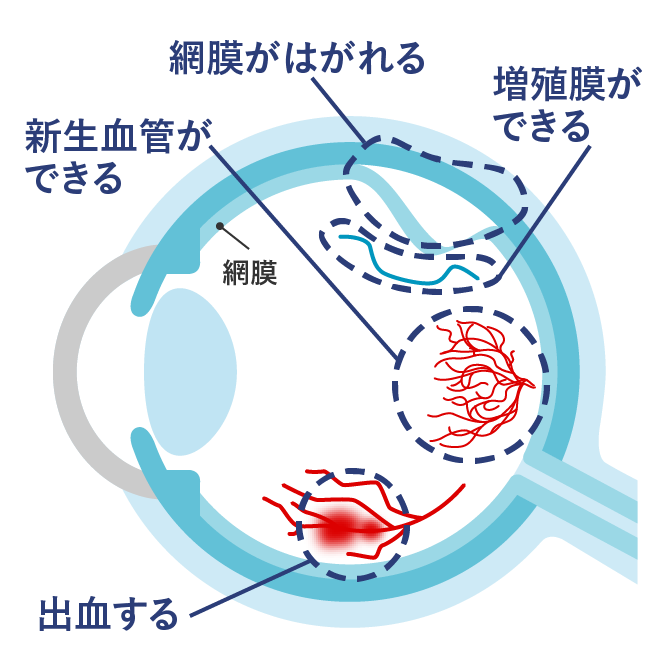
(1)網膜裂孔・網膜剥離
網膜に穴が開く網膜裂孔の状態や網膜が剥がれる網膜剥離が生じた場合には、しばしば飛蚊症を自覚します。光視症(稲妻のようなものが見える症状)を自覚することがありますが、無症状のこともあります。
病状が進んでくると、視野が欠けてきたり視力低下が起きます。
網膜には痛覚がないので痛みはありませんが、適切な治療を行わないと失明する危険性が高いです。
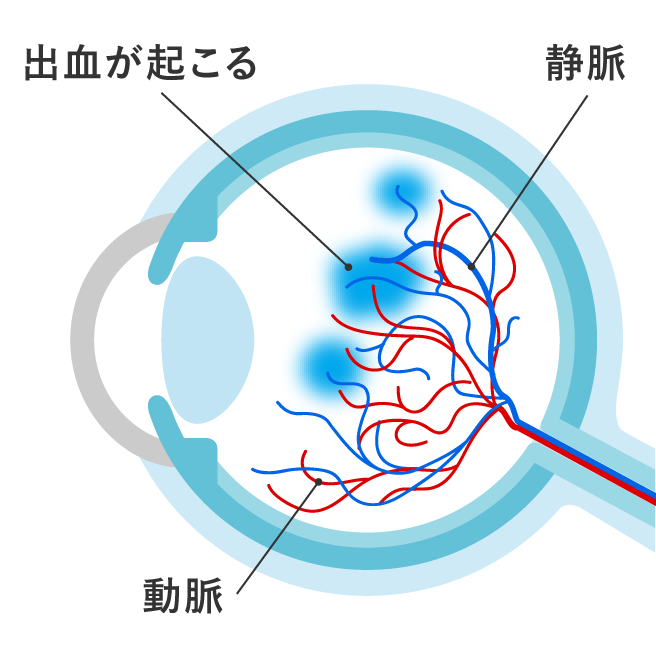
(2)硝子体出血
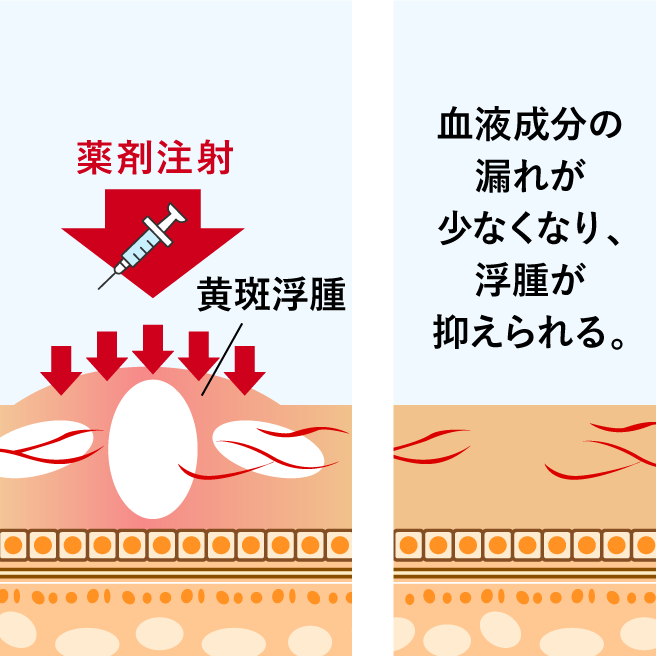
糖尿病や高血圧、外傷などが原因で硝子体の中に出血することがあります。ひどい出血の場合は、目の前に墨汁を垂らしたような見え方や、霧がかかったような見え方をします。
出血が軽度の場合は飛蚊症として自覚されることがあります。
最初は軽症であっても日に日に影が濃くなるようであれば、出血が続いていると考えられますので、すぐに眼科受診をおすすめします。
(3)ぶどう膜炎
一部のぶどう膜炎では硝子体に濁りを生じるため、飛蚊症を引き起こします。
ぶどう膜炎の場合は、痛みや羞明感(まぶしさ)、霧視(霧がかかったように見える)、充血、視力低下など、飛蚊症以外の症状を伴うことが多いです。